Financiación de hospitales: Un modelo perverso
Fuente: Diariomedico.com «Este año se cumplen dos décadas desde que, en 1999, el Ministerio de Sanidad comenzara a publicar anualmente los pesos y costes de procesos de hospitalización en el Sistema Nacional de Salud (SNS), definidos según los llamados Grupos Relacionados por el Diagnóstico (GRD)».
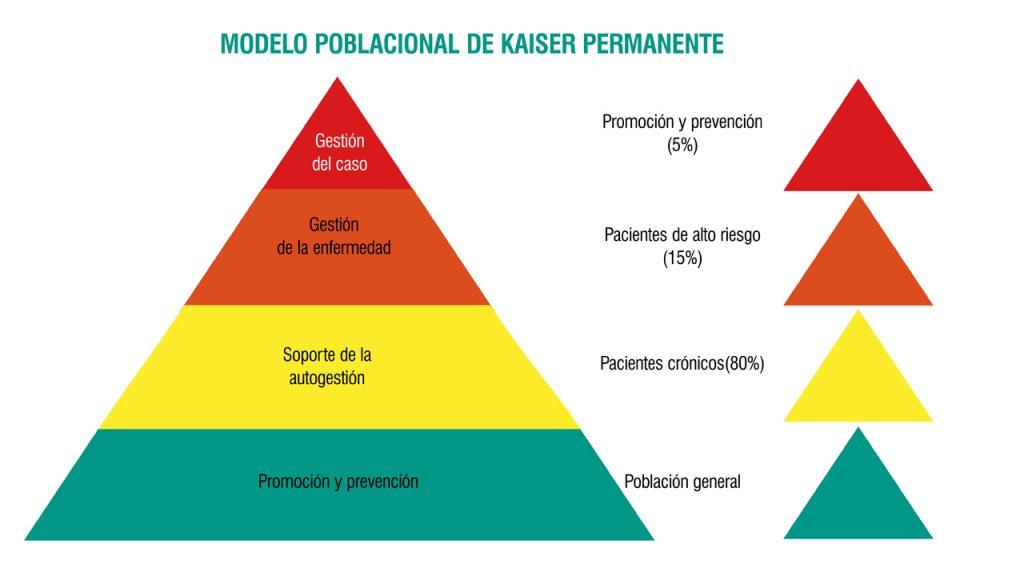
Los GRD son un sistema de clasificación de diagnósticos que permite relacionar los distintos procesos hospitalarios con el coste que representa su asistencia. Este modelo permite establecer medias de lo que cuestan procesos como trasplantes, manejo de neonatos de bajo peso, bypass coronarios, cirugías de reemplazo de cadera, neumonías… El problema es que los GRD apenas definen una pequeña parte de la financiación hospitalaria.
 Tribuna de opinión: ¿importa la forma de pago de los servicios?
Tribuna de opinión: ¿importa la forma de pago de los servicios?
Partiendo de los GRD, las fuentes consultadas por Diario Médicocoinciden: el modelo de financiación hospitalaria es inadecuado y no responde a la realidad de la asistencia ni a las necesidades de los centros. De hecho, con un modelo más adecuado, sería probable que los costes fueran menores que los actuales. Los hospitales del SNS necesitan otras formas de financiación y ya hay ejemplos de ello.
DM se ha puesto en contacto con economistas de la salud, gerentes, médicos y otros expertos para analizar el modelo actual de análisis y evaluación de costes hospitalarios por procesos.
Lo primero que queda claro es que los GRD son un sistema mejorable, pero se usa a pesar de sus carencias porque no hay otra opción. Así, María Ángeles Gogorcena, jefa del Área de Información y Estadísticas Asistenciales del Ministerio de Sanidad, explica a DM que el sistema basado en los GRD “aún es útil, ya que se sigue utilizando”.
“Los GRD fueron los primeros agrupadores de pacientes por isoconsumo que han tenido éxito, y son útiles para tener una aproximación de la actividad y la casuística de un hospital. No son lo mejor, pero tampoco tienen alternativa”, explica Vicente Ortún, profesor emérito y exdecano del Departamento de Economía y Empresa de la Universidad Pompeu Fabra (UPF), de Barcelona.
Coincide con este punto de vista Vicenç Martínez Ibáñez, patrono de la Fundación Signo y gerente del Hospital Valle de Hebrón, de Barcelona: “Son unidades muy americanas que nos sirven porque no tenemos otra cosa. Puede que las cosas nos cuesten lo mismo que en Estados Unidos… o no, porque aquí no lo sabemos”.
Tras dos décadas generando desde el ministerio estadísticas y parámetros de referencia sobre pesos y costes de procesos diagnósticos, Gogorcena admite que el modelo es mejorable y cita los ámbitos que quedan fuera de los GRD, aunque considera que para analizar los costes en estos casos donde no llegan los GRD “hay alternativas”.
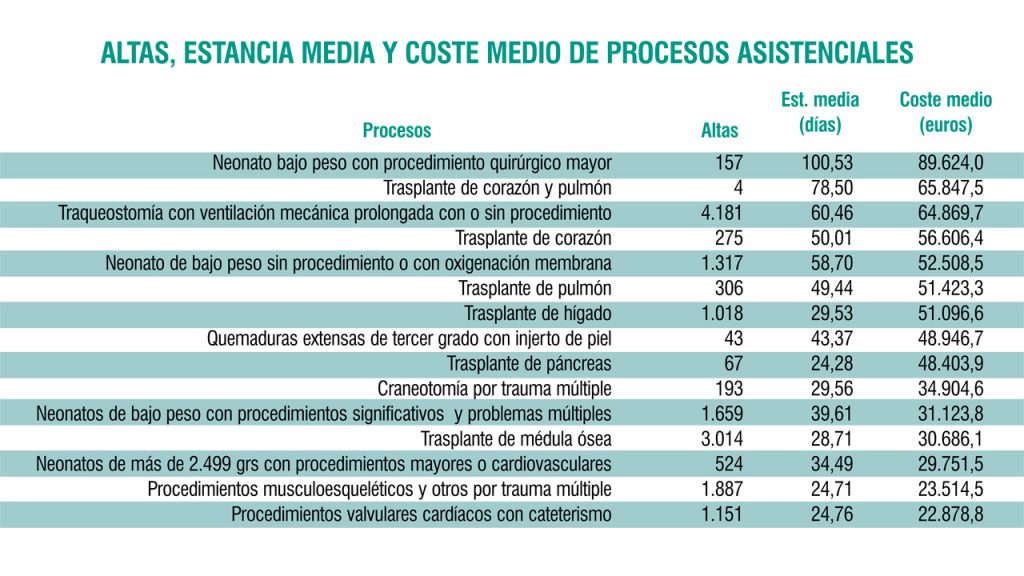
El problema principal de estos agrupadores es, no obstante, que dejan muchas cosas fuera: “Urgencias, consultas de especializada, atención primaria… Hay muchos actos que no sabemos medir bien”, afirma Ortún. Y es que los GRD, o más bien el sistema informático que los genera, bebe de la fuente del Conjunto Mínimo Básico de Datos (CMBD), alimentado con los informes de alta hospitalarios.
O sea, quedan fuera todos los procesos que no tienen alta. Considerando la tendencia a la ambulatorización de la asistencia, “cada vez sirven para menos. Como es lo que hay, los usamos también para procesos que no suponen ingreso, como la cirugía mayor ambulatoria (CMA), pero el resultado es sesgado, los pesos no son reales”, sostiene Francesc Cots, director de Control de Gestión del Parque de Salud Mar, de Barcelona.
El peso de un GRD indica el consumo de recursos de éste. En cada revisión anual, realizada en la matriz de estos agrupadores -la empresa 3M-, se asigna el valor de 1 al coste medio de una hospitalización en los hospitales del estadounidense Medicare. Por tanto, los procesos sin ingreso siempre van a estar sobreestimados: “En origen, hace 20 años, se incluyó la CMA en los GRD para incentivarla, ya que resultaba rentable, pero hoy ya no tiene sentido”, explica Cots.
El sistema no es estático y evoluciona, dice Gogorcena, que avanza una nueva vía que el ministerio ya está ensayando y que, augura, podría estar validada en los próximos meses. Sanidad trabaja para que el modelo de GRD incluya un análisis más específico de coeficientes diferenciales entre centros, que permitiría establecer pesos y costes según el tipo de hospital: “Ya tenemos estimaciones de cálculos según el tamaño del hospital, su actividad, su peso docente…”.
Los GRD ya experimentaron mejoras hace 4 años, cuando por primera vez el ministerio logró trabajar “con datos reales de los hospitales españoles y no con cálculos o proyecciones”, como se hacía hasta entonces. Ese mismo año, al margen de los GRD, Sanidad introdujo un nuevo registro de atención sanitaria especializada, que amplió datos sobre medicina ambulatoria, hospitales de día… “Podríamos aplicar esta iniciativa a los GRD, pero la experiencia aún es corta”, admite.


Gogorcena reconoce que los datos “divergen entre centros hospitalarios”, y que la inclusión en el cálculo de los GRD de las características propias de cada hospital “es la principal bondad” que puede aplicar la norma estatal.
En esta línea, César Bienzobas, jefe del Área Gestión y Análisis de la Información de la Consejería de Sanidad de Madrid, señala de entrada que los GRD “son hospitalarios, y fuera de ahí no valen”, coincidiendo en la laguna que supone no cubrir la medicina ambulatoria: “Se pueden mejorar pese a su utilidad”, añade. A su juicio, el hecho de que España -y todo el mundo- trabaje con el modelo original estadounidense de GRD puede ser una limitación. “Una vía de mejora es hacer un sistema propio de GRD”.
Ante esta sugerencia, Martínez Ibáñez considera que “es lo deseable, deberíamos intentarlo a nivel estatal, pero resulta complicado tener una propuesta propia cuando, en realidad, al financiar por presupuesto, no sabemos realmente cuánto cuesta un paciente”.
Sin embargo, apenas importa el sesgo de los GRD, considerando su escasa influencia en la financiación hospitalaria. “La mayor parte de la financiación se basa en histórico y en estructura; la casuística supone, como mucho, el 30 por ciento, y si ésta está sesgada, el impacto de los GRD es residual”, afirma Cots.
En este sentido, “el propio diseño de la financiación pública hace que la trascendencia del cálculo de costes dependa de la política y de la gestión”, afirma Pere Ibern, investigador del Centro de Investigación en Economía y Salud (CRES) de la UPF.
Un nuevo modelo
Así, Ibern considera que “los GRD tuvieron su momento, pero la asistencia ha evolucionado mucho”. Eso no quita para que dejen de considerarse los costes en la financiación hospitalaria; más bien, al contrario: “El sistema público no se ha planteado si hay algún tipo de fórmula más eficiente de financiar, y debería hacerlo”.
Sí se lo han planteado los expertos consultados por Diario Médico, y las propuestas son variadas, aunque con ciertas coincidencias: “El mayor reto es ajustar los modelos de financiación a algo que tenga carácter prospectivo; tras la crisis y los recortes, en lugar de aprovechar el cambio volvimos a poner el peso en el gasto histórico, en lugar de buscar una fórmula que se base en complejidad”, explica Josep M. Pomar, vicepresidente de la Fundación Signo y gerente del Hospital Son Espases, en Palma.
Esta fundación, que nació en 1992 a instancias de un proyecto del Ministerio de Sanidad para desarrollar metodologías de contabilidad analítica y coste por proceso en el sistema sanitario, percibe como palanca de cambio “que entonces no había medios para cambiar la financiación, pero ahora tenemos unos sistemas de información que nos dan los datos suficientes para trasladar los costes reales, si no a un modelo de financiación completa, sí a un mejor ajuste”.
Ahora con el traje de gerente, Pomar afirma que “nuestro trabajo es, con la financiación de que disponemos, modular el presupuesto para cada servicio en función de unidades de complejidad hospitalaria. No producimos calidad, sino complejidad, y este reparto puede basarse en distintos sistemas, como los propios GRD o escalas de valor relativo”.
Sistema combinado
De hecho, en lo que todos coinciden es en que el modelo de financiación hospitalaria debería combinar distintos aspectos, porque “cualquier tipo de financiación tiene efectos secundarios o perversos si es única”, advierte Ortún.
A su juicio, el modelo de financiación ha de ser una combinación “de lo que se hace y de lo que se tiene; no se trata de saber cuánto, sino para qué. Y, en poco tiempo, de qué resultados se obtienen con ello”.
Coincide Pomar con este punto de vista: “Estamos en un punto de inflexión. Está creciendo la sensibilidad por los resultados en salud al tiempo que se incrementa un poco la financiación sanitaria. Es el momento de tomar decisiones, y tenemos argumentos sólidos para apostar por la eficiencia”.
¿Y qué es la eficiencia? Cots responde con algunos indicadores útiles para saber, al menos, qué no es: “Una estancia media por encima de la media; un tiempo quirúrgico mal utilizado, con quirófanos infrautilizados, y un alto porcentaje de eventos adversos evitables”. Estos factores tienen en común que generan “un gasto inútil, es dinero que no aporta valor”.
Por ello, se muestra partidario de que parte de la financiación hospitalaria se base en una “asignación por lo que cuesta realmente, pero lo que les cuesta a los que mejor lo hacen. Si la media de un proceso cuesta diez, y uno lo hace por veinte, algo está haciendo mal”.
Por ello, tanto Cots como el resto de expertos consultados coinciden en que la reforma de la financiación hospitalaria “abarataría seguro el coste del sistema”.
Cots coordina, desde hace más de una década, la Red Española de Costes Hospitalarios (RECH), un proyecto que nació a instancias del programa EuroSalud del entonces Ministerio de Ciencia e Innovación y sobreviviente gracias a sucesivos acuerdos con el Ministerio de Sanidad. Los hospitales participan en él voluntariamente, y hoy se trata del “único programa de benchmarking de costes hospitalarios”. Aglutina ya más de 5.500 tarifas para otros tantos actos sanitarios de todos los niveles.
Gracias a esta red y a los proyectos en que ha participado, Cots y su equipo han descubierto algunos datos interesantes: “La tasa de ineficiencia en el SNS ronda el 12%, lo que supone unos 1.600 millones de euros desperdiciados cada año. Y los eventos adversos son responsables del 6% del gasto”.