El cribado de cáncer de cérvix se realizará en toda la CAV en 2019
El lehendakari Urkullu acudió ayer a la presentación del programa piloto de cribado poblacional de cáncer de cérvix o cuello de útero, que ha comenzado a aplicarse en la comarca del Bajo Deba y ha avanzado que el año que viene se extenderá a toda la Comunidad Autónoma Vasca.
Las primeras invitaciones con la cita para acudir a la Matrona del Centro de Salud a realizarse una “sencilla” prueba, se enviaron la semana pasada. Las mujeres de entre 25 y 29 años de los municipios integrados en la Organización Sanitaria de Debabarrena (OSI) inaugurarán a partir del próximo 28 de junio las pruebas del programa piloto de cribado poblacional de cáncer de cérvix.
La prueba consiste en una única recogida de muestra que se deposita en un medio líquido para, a continuación, analizar enlaboratorio tanto las células (citología) como la posible presencia de virus de VPH de alto riesgo.
El último trimestre de 2018 el programa se extenderá a la OSI de Álava y a lo largo de 2019 se ampliará por franjas de edad al resto de Euskadi en cinco años.
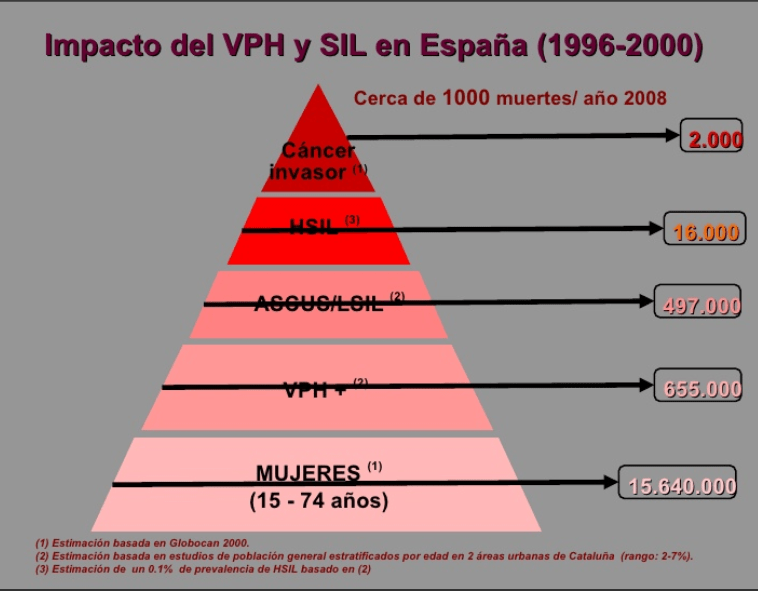
Exámenes de detección del cáncer de cuello uterino (Instituto Nacional del Cáncer EEUU)
Exámenes de detección con la prueba de Papanicolaou: beneficios
Sobre la base de pruebas sólidas, los exámenes de detección periódicos del cáncer de cuello uterino con la prueba de Papanicolaou (Pap) en las mujeres aptas reducen la mortalidad por este cáncer. Los beneficios de someter a estas pruebas a mujeres menores de 21 años son reducidos debido a la prevalencia baja de lesiones que progresarán a cáncer invasivo. Las pruebas de detección en mujeres mayores de 65 años no son beneficiosas si tienen antecedentes recientes de pruebas con resultados negativos.[1–3]
Magnitud del efecto: los exámenes de detección regulares por medio de la prueba de Pap disminuyen la incidencia y la mortalidad por cáncer de cuello uterino en por lo menos 80 %.
Exámenes de detección con la prueba de Papanicolaou: perjuicios
Sobre la base de pruebas sólidas, los exámenes de detección periódicos con la prueba de Papanicolaou (Pap) conduce a procedimientos diagnósticos adicionales (por ejemplo, colposcopia) y al tratamiento de lesiones escamosas intraepiteliales de grado bajo (LSIL), que tienen consecuencias a largo plazo en términos de fecundidad y embarazos. Estos perjuicios son mayores para las mujeres jóvenes que presentan una prevalencia más alta de LSIL, que son lesiones que a menudo desaparecen sin tratamiento. Los perjuicios para las mujeres jóvenes también aumentan porque tienen una tasa más alta de resultados positivos falsos.
Magnitud del efecto: se realizaron procedimientos adicionales de diagnóstico a 50 % de las mujeres sometidas regularmente a la prueba de Pap. Aproximadamente 5 % de ellas se trataron por LSIL. No se conoce el número de mujeres con deterioro de la fecundidad y complicaciones del embarazo.
Exámenes de detección con la prueba del ADN del virus del papiloma humano: beneficios
Sobre la base de pruebas sólidas, los exámenes de detección periódicos con la prueba del ADN o ARN del virus del papiloma humano (VPH) detectan displasias de cuello uterino de grado alto, que son lesiones precursoras del cáncer de cuello uterino. En estudios o ensayos clínicos adicionales se observa que la prueba del VPH es superior a otras estrategias de detección del cáncer de cuello uterino. En abril de 2014, la Administración de Alimentos y Medicamentos de los Estados Unidos aprobó un examen de ADN del VPH que se puede practicar solo para la detección primaria del riesgo de cáncer de cuello uterino en mujeres de 25 años o más.[4]
Magnitud del efecto: en un ensayo prospectivo aleatorizado con grupos, la prueba del VPH resultó ser superior a otras estrategias de prevención de la mortalidad por cáncer de cuello uterino.[5,6]
Exámenes de detección con la prueba del ADN del virus del papiloma humano: perjuicios
Sobre la base de pruebas sólidas, la prueba del virus del papiloma humano (VPH) identifica numerosas infecciones que no resultarán en displasia o cáncer de cuello uterino. Esto es especialmente cierto para las mujeres menores de 30 años, en quienes las tasas de infección por VPH pueden ser más altas.
Magnitud del efecto: en un estudio, 86,7 % de las mujeres que tuvieron resultados positivos de la prueba del VPH no presentaron cáncer de cuello uterino o enfermedades precancerosas relacionadas, después de más de 10 años de seguimiento.[7]
Detección con la prueba de Papanicolaou y la prueba de ADN del virus del papiloma humano (prueba conjunta): beneficios
Sobre la base de pruebas sólidas, la detección cada 5 años con la prueba de Papanicolaou (Pap) y la prueba de ADN del virus del papiloma humano (VPH) (prueba conjunta) en las mujeres de 30 años o más es más sensible para detectar anomalías cervicales que la prueba de Pap sola. La detección con la prueba de Pap y de ADN del VPH reduce la incidencia de cáncer de cuello uterino.[3]
Magnitud del efecto: la detección con base en el VPH proporciona de 60 a 70 % más protección contra el carcinoma de cuello uterino invasivo que la citología.[8]
Detección con la prueba de Papanicolaou y la prueba de ADN del virus del papiloma humano (prueba conjunta): perjuicios
Sobre la base de pruebas sólidas, la prueba conjunta del virus del papiloma humano (VPH) y de Pap se relaciona con más resultados positivos falsos que la prueba de Pap sola. Los resultados anormales de la prueba pueden llevar a pruebas más frecuentes y a procedimientos diagnósticos invasivos.[3]
Magnitud del efecto: el porcentaje de mujeres estadounidenses que se someten a la prueba conjunta que recibirán un resultado anormal de la citología y un resultado positivo de la prueba de VPH (y que, por lo tanto, necesitarán más pruebas) oscila entre 11 % en las mujeres de 30 a 34 años y 2,6 % en aquellas de 60 a 65 años.[3].
Exámenes de detección en mujeres sin cuello uterino
Sobre la base de pruebas sólidas, los exámenes de detección no son útiles para las mujeres que carecen de cuello uterino como resultado de una histerectomía por una afección benigna.
Magnitud del efecto: entre mujeres sin cuello uterino, menos de 1 por 1000 tuvo resultados anormales de la prueba de Pap.
Bibliografía
- Sasieni P, Castanon A, Cuzick J: Effectiveness of cervical screening with age: population based case-control study of prospectively recorded data. BMJ 339: b2968, 2009. [PUBMED Abstract]
- Sawaya GF, McConnell KJ, Kulasingam SL, et al.: Risk of cervical cancer associated with extending the interval between cervical-cancer screenings. N Engl J Med 349 (16): 1501-9, 2003. [PUBMED Abstract]
- Moyer VA; U.S. Preventive Services Task Force: Screening for cervical cancer: U.S. Preventive Services Task Force recommendation statement. Ann Intern Med 156 (12): 880-91, W312, 2012. [PUBMED Abstract]
- Wright TC, Stoler MH, Behrens CM, et al.: Primary cervical cancer screening with human papillomavirus: end of study results from the ATHENA study using HPV as the first-line screening test. Gynecol Oncol 136 (2): 189-97, 2015. [PUBMED Abstract]
- Sankaranarayanan R, Nene BM, Shastri SS, et al.: HPV screening for cervical cancer in rural India. N Engl J Med 360 (14): 1385-94, 2009. [PUBMED Abstract]
- Szarewski A: Cervical screening by visual inspection with acetic acid. Lancet 370 (9585): 365-6, 2007. [PUBMED Abstract]
- Chen HC, Schiffman M, Lin CY, et al.: Persistence of type-specific human papillomavirus infection and increased long-term risk of cervical cancer. J Natl Cancer Inst 103 (18): 1387-96, 2011. [PUBMED Abstract]
- Ronco G, Dillner J, Elfström KM, et al.: Efficacy of HPV-based screening for prevention of invasive cervical cancer: follow-up of four European randomised controlled trials. Lancet 383 (9916): 524-32, 2014. [PUBMED Abstract]