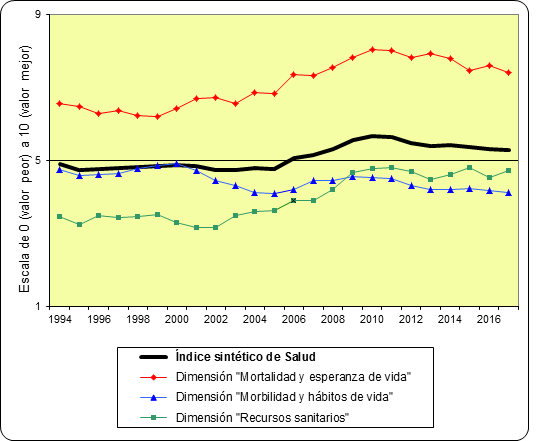
Índice sintético de salud y sus dimensiones (1994-2017)
1ª Dimensión: mortalidad. A la cabeza de Europa en varios indicadores
Este índice presenta una mejora importante (de 6,6 a 8 puntos sobre 10) hasta 2010, para bajar 0,6 puntos en los últimos siete años. El indicador más positivo es el continuo crecimiento de la esperanza de vida al nacer, lo que históricamente se interpreta como resultado de una mejora de las condiciones generales de vida y de una mayor eficacia del sistema sanitario.
Continuo crecimiento de la esperanza de vida
La esperanza de vida en España es la más alta de la Unión Europea para las mujeres (86 años) y la segunda, después de Italia, para los hombres (80 años). Desde 1994 la tasa femenina ha aumentado 4 años y la masculina 6, tanto en España como en el conjunto de la Unión. Entre 1900 y 1960 España había doblado la esperanza de vida, pasando de 35 a 70 años, para ralentizarse a partir de entonces y llegar a 83 en 2017 (Gráfico 5 del BSE).[3]
Hay que destacar que, según Eurostat, España y Francia son los países de la Unión Europea con las tasas más bajas de mortalidad tratable, entendiendo por esto la tasa de muertes prematuras que se evitan gracias a una atención sanitaria oportuna y eficaz. Concretamente, con datos de 2014, las mujeres españolas presentan los mejores resultados de toda la UE, y los hombres la séptima posición.
Así mismo, España destaca por ser el primer país del mundo en trasplante de órganos, un liderazgo ininterrumpido desde hace 27 años. En 2018 se efectuaron más de 5.000 trasplantes (114 por millón de habitantes), sobre todo de riñón, hígado, pulmón, corazón y páncreas.
Por último, la tasa española de años de vida perdidos por discapacidad es un 24% inferior a la media comunitaria en 2017, si bien se ha incrementado un 6% en relación a 1994 mientras en la UE se ha reducido un 4%. Entre las causas principales de discapacidad, las que más han aumentado en el período estudiado son los desórdenes neurológicos (37%), destacando en este grupo el Alzheimer y otras demencias (62%); los trastornos musculo-esqueléticos (+32%); y las neoplasias (cánceres, leucemia, etc.) (14%). En cambio, las discapacidades producidas por enfermedades cardiovasculares se han reducido un 16%.[4]
Tasa de mortalidad afectada por la inmigración y la natalidad
En las dos últimas décadas del siglo XX la tasa española de mortalidad aumentó un 20% mientras la media europea se redujo un 5%, lo que hizo aproximarse ambos conjuntos. En cambio, en la primera década del siglo XXI la mortalidad española se redujo tres veces más que la media europea, como efecto de la llegada de 5,3 millones de inmigrantes con una media de edad más joven y una proporción mucho menor de personas ancianas.[5] Por último, entre 2010 y 2017 la tasa de mortalidad ha aumentado en ambos conjuntos, si bien en España a un ritmo doble (12%) que en la UE (6%) debido a un envejecimiento demográfico, efecto combinado de la reducción de inmigrantes a raíz de la crisis económica y de una tasa de natalidad (1,3 hijos/as por mujer de entre 15 y 49 años) bastante inferior a la media comunitaria (1,6) (Gráfico 1 del BSE).
Según las últimas previsiones demográficas de Naciones Unidas, si se mantienen las actuales tendencias, la población española tendrá al final del siglo XXI la mayor esperanza de vida (93,3 años), sólo por detrás de Macao y Japón, pero habrá perdido 10 millones de habitantes y será uno de los países más envejecidos del mundo, con los problemas sociales y económicos que ello implica.[6]
Principales causas de muerte: corazón, cáncer y demencias
La primera causa de muerte en España son las enfermedades cardiovasculares, que afectan más a las mujeres (33% de las muertes) que a los hombres (27%). La segunda causa es el cáncer (32% de los hombres y 21% de las mujeres) y la tercera el Alzheimer y otras demencias que es la que más ha aumentado, afectando en doble proporción a las mujeres (14% de los fallecimientos) que a los hombres (7%). En cuarto lugar se sitúan las enfermedades respiratorias, con tendencia decreciente en los últimos años.
Suicidios, accidentes de tráfico y otros accidentes
Las causas externas de muerte representan menos del 5% pero tienen especial importancia porque casi siempre son evitables y afectan en mayor proporción a personas jóvenes que podrían vivir más años. En conjunto han supuesto cerca de 400.000 fallecimientos en los años que registra el Barómetro (1994-2017), con tendencias diversas en cada caso (Gráfico 4 del BSE).
Los suicidios se han mantenido de forma constante en torno a 3.500 por año, con una tasa bastante más baja que la media europea (Gráfico 3 del BSE), y afectan más a los hombres (tres de cada cuatro) y a las personas mayores (una de cada tres). La mayor vulnerabilidad masculina en casi todos los países se ha relacionado con la norma actual de masculinidad, que exige a los hombres ser fuertes, independientes y competitivos, y no reconocer los sentimientos de depresión, impotencia o ansiedad, lo que les sitúa en mayor riesgo de suicidio.[7]Las principales modalidades de suicidio en 2017 fueron “ahorcamiento, estrangulamiento o sofocación” (1.684 casos), “salto desde un lugar elevado” (890), ingesta de pastillas (328) y “disparo con arma de fuego” (192). No se sabe, sin embargo, cuál fue la motivación de los suicidios, probablemente ligada en muchos casos a situaciones de gran estrés personal y social (soledad, duelos no resueltos, paro de larga duración, desahucios de la vivienda sin alternativa, exclusión social…). A diferencia de los accidentes de tráfico, que son objeto de continuos análisis y campañas preventivas, no parece que se estén abordando las causas que han llevado al suicidio a más de 80.000 personas en los últimos 23 años.
Los accidentes de tráfico interurbano se redujeron mucho entre 2003 y 2013, pasando de más de 4.000 a 1.230, para aumentar ligeramente a partir de entonces. La Organización Mundial de la Salud ha destacado que España es uno de los países del mundo que más ha reducido la siniestralidad vial en los últimos quince años, si bien en 2017 había nueve países en la Unión Europea con tasas aún más bajas. Los hombres sufren un número de siniestros mortales tres veces mayor que las mujeres, lo que se intensifica entre los 40 y 50 años, según algunos estudios, al concurrir varios factores de mayor riesgo en los varones (compra de coches más potentes, exceso de confianza del conductor y mayor consumo de alcohol) y un perfil más respetuoso de las normas por parte de las mujeres (menor número de infracciones de velocidad, alcohol y drogas).[8]
Otras formas de muerte accidental, las más frecuentes, han aumentado más de un 30% entre 2002 y 2017 (de 8.125 a 10.837 fallecimientos). Las modalidades más frecuentes en el último año fueron las caídas involuntarias (3.057 casos), los envenenamientos accidentales (929) y las complicaciones médicas y quirúrgicas (272).
2ª Dimensión: morbilidad. Diferencias por sexo y clase social
Este índice presenta una tendencia general negativa (de 4,8 a 4,2 puntos sobre 10), con vaivenes que dependen de la evolución de sus 17 indicadores. Aumentan las enfermedades crónicas y la obesidad, y se reduce la adicción al tabaco y a las drogas “no legales”.
Mayor morbilidad masculina
La morbilidad hospitalaria (altas por 100.000 habitantes producidas en los centros públicos y privados de toda España) se redujo de forma continua hasta 2012 (-14%) y aumentó después hasta 2016 (+7%). Por sexos la morbilidad de las mujeres es algo mayor que la de los hombres pero, si se excluyen los ingresos por embarazo, parto y puerperio, la tasa masculina es mucho mayor, sobre todo entre las personas de edad avanzada (un 48% más entre los 65 y 84 años y un 33% entre quienes superan los 84 años (Gráfico 7 del BSE).
La autopercepción negativa de la salud (“mala” o “muy mala”) presenta altibajos a lo largo del tiempo y es mayor entre las mujeres (8,6% en 2017) que entre los hombres (5,7%), lo que parece contradecir la mayor mortalidad y morbilidad masculinas. Sin embargo, tal percepción negativa de las mujeres es coherente con su mayor envejecimiento y tasa de enfermedades crónicas como veremos a continuación (Gráfico 10-A del BSE).
Expansión de las enfermedades crónicas que afectan más a las mujeres
Dos tercios de la población adulta reconoce tener alguna enfermedad crónica (68% los hombres y 60% las mujeres en 2017), aumentado la tasa a medida que avanza la edad. Las más frecuentes, con más de 4 millones de personas afectadas en cada caso, son la hipertensión arterial (20,1%), el dolor lumbar (19,8%), la artrosis (18,3%), el colesterol elevado (18%), la alergia (16%), el dolor cervical (15,8%) y las varices en las piernas (11,5%). Salvo la hipertensión y el colesterol, que afectan por igual a ambos sexos, el resto afecta mucho más a las mujeres.
A partir de las Encuestas Nacionales de Salud de 2003 y 2017, conocemos la evolución de diez enfermedades crónicas. Sólo una de ellas (la osteoporosis) ha reducido su frecuencia (-9%) mientras todas las demás la han aumentado, en siete de ellas el incremento superó el 30% (Gráfico 11 del BSE). Los hombres sólo presentan prevalencia significativa en diabetes y enfermedades del corazón, mientras que la prevalencia femenina es más del doble que la masculina en casos de depresión, osteoporosis, artrosis, jaquecas y migrañas.
Las Encuestas de Salud de 1995 y 2017 permiten conocer en un período más largo la evolución de seis importantes enfermedades crónicas que se recogen en los indicadores 8-13 del Barómetro. Todas ellas han experimentado importantes crecimientos, por el siguiente orden: alergia (102%), colesterol elevado (96%), hipertensión (72%), diabetes (70%), asma (66%) y corazón (33%).
Diferencias de clase: los sectores populares enferman más
Tanto la autopercepción negativa de la salud como la frecuencia de enfermedades crónicas aumentan dependiendo de la clase social (basada en la ocupación de la persona de referencia). Así, en la Encuesta de Salud de 2017 la percepción negativa de la propia salud es tres veces mayor en los hogares de obreros no cualificados que en los de directivos de empresas (Gráficos 9-A y 9-B del BSE); y todas las enfermedades reseñadas, salvo la alergia, son más frecuentes en las familias obreras. En especial, llama la atención que los trastornos psicológicos (depresión y ansiedad crónica) aumenten continuamente a medida que se desciende de clase social (Gráfico 10-B del BSE).
Aumentan las personas obesas
La tasa de obesidad casi se ha doblado entre las Encuestas Nacionales de Salud de 1993 y 2017, pasando del 9,1 al 17,4% de la población, hasta situarse por encima de la media comunitaria (Gráfico 12 del BSE).
Según un balance de la Comisión Europea, el aumento de la obesidad en España tendría que ver con los bajos niveles de actividad física de la población adulta (sólo por delante de Rumanía)[9]. Otros estudios relacionan la obesidad con la inseguridad alimentaria y la malnutrición, que afectan en mayor proporción a los hogares en situación de pobreza y a determinados segmentos de población (personas en desempleo, inmigración no comunitaria, hogares monomarentales, etc.).[10]
Adicción a drogas “no legales”: bajada y posterior estabilización
Las altas hospitalarias por adicción a drogas (sin incluir alcohol) presentaron las cifras más altas en los primeros años de la década de los noventa del siglo pasado, para reducirse después poco a poco y estabilizarse a partir de 2012 en torno a las 7.700 altas anuales (Gráfico 13 del BSE). Tres cuartas partes de los tratamientos a lo largo de todo el período corresponden a hombres.
En el caso de la juventud, entre 14 y 18 años, el consumo de cánnabis en los últimos 30 días se duplicó entre 1994 y 2004, pasando del 18 al 37%, para reducirse en los años siguientes y estabilizarse en el 26% desde 2010. La cocaína, con una prevalencia de consumo mucho menor, pasó del 1,8 al 7,2% hasta 2004, para descender después y estancarse en torno al 2,5% desde 2010. Los chicos presentan mayor tasa de consumo que las chicas, sobre todo de cocaína (3,3% frente a 1,6% en la última encuesta de 2016).
Se mantiene el consumo de alcohol
A lo largo de las dos últimas décadas, la mitad de las mujeres y tres cuartas partes de los hombres reconocen que consumen alcohol, con un ligero aumento de 2 puntos entre las mujeres y un descenso de 4 entre los hombres. El consumo masivo ocasional (seis o más bebidas alcohólicas en una sola sesión, al menos una vez al mes) llega al 9% de la población adulta, proporción muy inferior a la media comunitaria del 20%.
La juventud entre 14 y 18 años redujo el consumo habitual de alcohol hasta 2002 y lo aumentó de nuevo a partir de entonces. En la encuesta aplicada en 2016 el 22% reconocía que había tenido alguna “borrachera” en el último mes, una tasa con tendencia decreciente desde 2010, en que se había registrado la tasa más alta (36%).
Se reduce el tabaquismo, sobre todo en la juventud
El consumo de tabaco se redujo de forma significativa coincidiendo con las dos leyes antitabaco de 2005 y 2010 que regularon la publicidad e introdujeron la prohibición de fumar en el trabajo y en locales abiertos al público. No obstante, aunque el número de cajetillas vendidas se ha reducido a la mitad desde 2005, la proporción de mujeres fumadoras se ha mantenido constante, en torno al 34%, aproximándose a la de los hombres que tradicionalmente fumaban más y cuya tasa ha bajado del 51 al 44%. Según el Observatorio Europeo de Salud, “las tasas de tabaquismo en España, a pesar de su reducción, siguen estando entre las más altas de los países de la UE y suponen una de las principales causas de muerte prematura”.[11]
En el tramo de edad de 14 a 18 años la reducción del consumo diario de tabaco ha sido más intensa, sobre todo en el caso de las chicas que han pasado del 28% en 1996 al 9% en 2016, mientras los chicos han pasado del 19 al 8,5%.
3ª Dimensión: recursos sanitarios. Saturación y privatización
Este índice presenta una evolución positiva (de 3,5 a 4,7 puntos sobre 10), con mejoras en indicadores básicos (gasto sanitario, número de profesionales, coste farmacéutico y valoración ciudadana) y empeoramiento en otros (listas de espera, número de camas y privatización del sistema).
Crecen las listas de espera
Desde que el Ministerio de Sanidad estableció en 2006 un sistema homogéneo de recogida de datos, la lista de espera en la sanidad pública para intervenciones quirúrgicas, calculada como la diferencia en días naturales entre la fecha de prescripción de la intervención y la fecha de corte (31 de diciembre de cada año), ha aumentado un 51%, pasando de 70 a 106 días; y la lista de espera para ser atendido por un especialista, un 22%, de 54 a 66 días (Gráfico 24 del BSE).
Estos tiempos de espera están muy por encima de la media de la UE y son mayores para determinadas intervenciones (cirugía plástica, neurocirugía y traumatología). Asimismo, presentan grandes diferencias por comunidades autónomas, en especial en los casos de Canarias, Castilla-La Mancha y Cataluña, cuyos pacientes tienen que esperar para una intervención quirúrgica tres veces más que los del País Vasco, Madrid o La Rioja.
Entre las causas que influyen en las listas de espera, hay que considerar la reducción del número de camas, que ha pasado de 4 por mil habitantes a 3,4 entre 1994 y 2017, así como la saturación de los servicios debida a la baja tasa del personal de enfermería que, a pesar de haber aumentado un 54% desde 1994, sigue siendo bastante menor que la media comunitaria.
Privatización del gasto sanitario
El gasto total –público y privado- en sanidad ha pasado en las dos últimas décadas del 7 al 9% del PIB pero todavía se sitúa por debajo de la media comunitaria y está a la cola de los antiguos países de la UE, sólo por delante de Portugal y Grecia (Gráfico 18 del BSE).
En el caso de España el crecimiento del gasto sanitario se debe sobre todo al gasto privado que ha aumentado más del 70% en relación al PIB desde 1991, frente a solo un 26% del gasto público en ese mismo período (Gráfico 20 del BSE). La proporción del gasto privado como parte del gasto sanitario total pasó del 22,4% en 1992 al 26,5% en 2008 y al 29,5% en 2017, un porcentaje muy superior a la media de la UE que es del 20%. Los principales componentes del gasto privado son los seguros médicos voluntarios (5% del gasto sanitario total, lo mismo que en la Unión Europea) y el conjunto de servicios no cubiertos por el sector público (odontología, óptica, tratamiento psicológico y gasto privado defarmacia) que supone el 24% del gasto sanitario total, mientras la media comunitaria es del 15%.
El gasto público en sanidad pasó del 2,4 al 5,5% del PIB entre 1970 y 1995, para ralentizarse después y llegar al 6,3% en 2017. El gasto público por persona, en euros constantes, aumentó un 35% entre 2002 y 2009, se redujo un 21% entre 2009 y 2013 a consecuencia de los recortes de la crisis y volvió a crecer un 10% entre 2013 y 2016 pero sin recuperar el nivel de 2008.
La distribución del gasto público por comunidades autónomas ya era bastante desigual antes de procederse a la descentralización de la gestión por comunidades autónomas en 2002, y se ha agrandado a partir de entonces. Por poner los casos más extremos, en 2002 el gasto por persona en el País Vasco era un 21% mayor que en Andalucía, diferencia que se incrementó hasta el 48% en 2016 (Gráfico 22 del BSE).
Por sectores, el principal gasto de la sanidad pública corresponde a los hospitales (62% del gasto), que además son los que más lo han aumentado entre 2002 y 2016 (+42%); la atención primaria supone el 14% del gasto y solo ha crecido un 10% entre esos años; por último, el gasto en farmacia (sin incluir la proporcionada en los hospitales) representa el 16% del presupuesto público y su peso se ha reducido en un 12% desde 2002 gracias a la extensión de los medicamentos genéricos que abarca ya más del 80% de las unidades dispensadas (con un coste menor por receta) y a las medidas de copago introducidas para trabajadores y pensionistas en 2012 (Gráfico 21 del BSE). El creciente coste de los hospitales está reorientando los servicios hacia la atención primaria, incluida la cirugía ambulatoria para intervenciones menores, además de reducir el número de camas y los días de estancia en el hospital.
Valoración de la opinión pública
Según los Barómetros anuales de Atención Sanitaria, en torno a dos tercios de la población española opinan que el sistema público de salud funciona “bastante bien” o “bien, aunque son necesarios algunos cambios”. Esta opinión globalmente positiva experimentó una bajada de 11 puntos porcentuales entre 2010 y 2014, coincidiendo con la fase más aguda de los recortes, y ha vuelto a ganar 5 puntos hasta 2017.
En el debate político se suele valorar el sistema público de salud como “la joya de la corona”, lo que puede resultar excesivo si tenemos en cuenta sus notables limitaciones en el contexto europeo y la opinión negativa de una tercera pate de la población usuaria, para la que “el sistema sanitario necesita cambios fundamentales, aunque algunas cosas funcionen” (28%) o “está tan mal que habría que rehacerlo completamente” (5%).
Valoración final
El estado de salud de la población en los últimos 24 años presenta algunas tendencias muy positivas, como la continua elevación de la esperanza de vida, la percepción subjetiva de buena salud o la baja tasa de años perdidos por discapacidad; y también otras negativas, como el incremento de la morbilidad, las enfermedades crónicas o la obesidad. Las ganancias en años de vida están acompañadas por mayor morbilidad y enfermedades crónicas; y los cambios en el régimen alimentario y el sedentarismo dan lugar a un aumento de la obesidad. Además, la muy baja tasa de natalidad amenaza, a falta de un flujo de inmigración consistente, con una aceleración del envejecimiento y la morbilidad de la población. Según estimación de Naciones Unidas, a finales del siglo XXI España habrá perdido 10 millones de habitantes, con los consiguientes efectos de reducción de población en edad laboral y aumento de las personas dependientes.
El estado de salud afecta diferencialmente según el sexo y el nivel socioeconómico de los hogares. Las mujeres padecen enfermedades crónicas con mayor frecuencia que los hombres y tienen una percepción más negativa de su propia salud. En cuanto a la clase social, las encuestas nacionales de salud recogen también importantes diferencias que confirman otros muchos estudios: “las personas de las clases sociales más bajas enferman más, viven menos años y, de estos, más años con incapacidad que las personas de clases sociales altas. También las tasas de morbilidad y mortalidad son mayores para quienes tienen las posiciones laborales más bajas o están desempleados”.[12]
El sistema público de salud experimentó grandes mejoras en los años 70 y 80 del siglo pasado, doblando con creces el gasto sanitario en relación al PIB. La Conferencia de Alma Ata, en 1978, organizada por la Organización Mundial de la Salud, estableció la atención primaria como eje principal de los sistemas públicos de salud, lo que se tradujo en España en el real Decreto sobre Estructuras Básicas de Salud, de 1984, que dio lugar a los Centros de Salud con equipos interdisciplinares y un enfoque preventivo y social, a la vez que se universalizaba el acceso a la atención sanitaria a partir de la Ley General de Sanidad de 1986.
Sin embargo, estos avances redujeron su ritmo expansivo en las décadas siguientes sin alcanzar en ningún momento la media comunitaria de gasto sanitario por persona, en paralelo con un crecimiento continuo de la sanidad privada cuyo peso en el gasto sanitario total (casi del 30%) es muy superior a la media comunitaria (20%). En especial, los dos hitos principales de este proceso fueron la reforma aprobada por el pleno del Congreso en 1997 que abrió la posibilidad de administrar los centros sanitarios a través de una gestión privada y los recortes que siguieron a la crisis que provocaron un aumento del copago farmacéutico, la derivación creciente de servicios al sector privado y una notable congestión y precarización del personal.
El sistema sanitario público ha reforzado continuamente la atención en sus 450 hospitales, que absorbían en 2017 el 62% del gasto sanitario, a costa de los centros de salud (14% del gasto), poniendo en peligro en enfoque comunitario y social de la salud (preventivo y participativo), así como el acceso a la atención primaria tanto en las ciudades (listas de espera crecientes) como en el medio rural, con servicios móviles insuficientes para una población cada vez más envejecida. Además, el sistema público de salud está infradotado, en términos comparativos con Europa, de profesionales de enfermería y la no cobertura de tratamientos tan importantes como la odontología, la óptica o la psicología dan lugar a una desigualdad en el acceso a la salud que viene determinada por el nivel de renta de la población.
Por último, los recortes del gasto público a raíz de la crisis y las medidas restrictivas incluidas en el RD 16/2012, que excluía de la tarjeta sanitaria a varios sectores, y el RD 27/2013 o ley Montoro del techo de gasto, generaron problemas de saturación de la sanidad pública (listas de espera, no reposición de personal, reducción del número de camas, subcontrata de servicios, etc.) que reactivaron, por una parte, la privatización de los servicios de salud y, por otra, el movimiento contrario en defensa de la sanidad pública, en especial a través del movimiento asambleario y descentralizado de la Marea blanca, considerada la “hija mayor del 15M”, y otros movimientos como Yo Sí Sanidad Universal o la Red de Denuncia y Resistencia al RD 16-2012.
Notas
[1] La agregación de indicadores para construir los índices se lleva a cabo con la metodología recogida en el Barómetro. El usuario tiene la posibilidad de variar el peso otorgado a cada indicador, con la condición de que el conjunto de las ponderaciones sume 10; al hacerlo se actualizan automáticamente los resultados y los gráficos. Estas operaciones son sólo posibles descargándose previamente el archivo “Salud” desde la pestaña descarga de ficheros.
[2] La dimensión Mortalidad y esperanza de vida contiene 5 indicadores: tasa general de mortalidad, muertes en accidente de tráfico y en otro tipo de accidentes, suicidios y esperanza de vida al nacer. La dimensión Morbilidad y hábitos de vida contiene 17 indicadores: tasa general de morbilidad; Autopercepción del estado de salud; tasa de población afectada por enfermedades crónicas más frecuentes (hipertensión arterial, colesterol elevado, alergia, diabetes, enfermedades del corazón, asma), casos diagnosticados de SIDA, población obesa, altas hospitalarias por adicción a drogas “no legales” y población joven y adulta consumidora de drogas. Por último, la dimensión Recursos sanitarioscontiene 9 indicadores: gasto sanitario público y privado en relación al PIB, gasto farmacéutico por receta, profesionales de medicina y de enfermería, camas hospitalarias, lista de espera quirúrgica y para especialidades y valoración de la opinión pública en torno al sistema sanitario.
[3] Remitimos a los gráficos que aparecen en el Barómetro, donde aparecen siempre las tablas de datos y las fuentes estadísticas.
[4] El indicador de “años de vida perdidos por discapacidad” es utilizado por la Organización Mundial de la Salud y lo elabora a nivel mundial el Institute for Health Metrics and Evaluation (Global Health Data Exchange, University of Washington, 2019).
[5] Según el Padrón de Habitantes de 2017, el promedio de edad de la población extranjera es ocho años más joven que el de la población española y la población anciana (65 y más años) cuatro veces menor (6,5% frente a 20,2%).
[6] Ver NN.UU., Word population prospects, Key Findings & advanced tables, New York, 2017.
[7] Möller-Leimkühler, A.M. (2003) The Gender Gap in Suicide and Premature Death or: Why Are Men So Vulnerable?, en European Archives of Psychiatry and Clinical Neuroscience
[8] Ver Servicio de Estudios de la Fundación Mutua Madrileña, Estudio e siniestralidad vial y reincidencia por edad, sexo y lugar de residencia; y APARICIO, F y otros (2017), Mujeres conductoras en España, Cátedra Universidad-Empresa Eduardo Barreiros.
[9] Comisión Europea, State of Health in the EU: Perfil sanitario de España 2017, pág. 5.
[10] Según una Encuesta de Madrid Salud, aplicada a una muestra de 4.545 niños y niñas de entre 3 y 12 años en 75 centros escolares de Madrid (cuestionario a los progenitores y medidas antropométricas al alumnado), la insuficiencia alimentaria afectaría al 18% de la infancia y la obesidad al 16%, siendo esta prevalencia bastante mayor en los distritos de menor renta, en los hogares con alguno de los progenitores en desempleo, en los beneficiarios de RMI, inmigración no comunitaria, etc.
[11] Comisión Europea, State of Health…, o.c., pág. 4.
[12] Instituto Sindical de Trabajo, Ambiente y Salud, Inserción laboral, clase social y salud, CC.OO., Madrid, 2019.


